こんにちは培養室です。
今年はコロナ禍になってから迎える2度目の夏となります。
気温や湿度が高い中でのマスクの着用は熱中症になりやすいので、
こまめな水分補給と暑さ対策には十分気を付けて下さい。

今回は双胎妊娠による合併症のリスクについてご説明します。
これまでの体外受精では、
1回の治療における妊娠率が高くなるよう複数の胚が移植されていました。
その結果、双胎妊娠が増加し母子共に様々な合併症が生じたことから、
2008年に日本産婦人科学会から
「移植する胚は原則として1個、ただし35歳以上の女性または2回以上続けて妊娠不成立であった女性は2個移植を許容する」と発表されました。
その後、日本産婦人科学会による2018年度の統計では、
自然妊娠の双胎率が1%であるのに対し体外受精では3%にまで抑えることが出来ています。
当院でも全体の1%未満に抑えることが出来ています。
では、双胎妊娠による合併症のリスクとは?
母体側では、
妊娠高血圧症候群、妊娠糖尿病、血栓症などの合併症のリスクが高くなり、重篤化すれば妊娠継続が困難となることもあります。
また、子宮が過度に大きくなることで切迫早産になりやすく、分娩後は多量の出血をおこす(弛緩出血)リスクも高くなります。
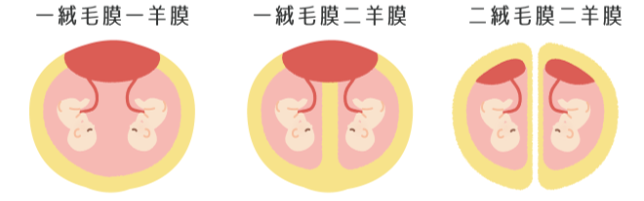
胎児側では、膜性が3種類あり
①胎盤が1つで胎児を包む部屋が1つ(一絨毛膜一羊膜)
②胎盤が1つで胎児を包む部屋が2つ(一絨毛膜二羊膜)
③胎盤が2つで胎児を包む部屋が2つ(二絨毛膜二羊膜)
膜性によってリスクは異なりますが、
流早産、胎児発育不全、低出生体重児(2,500g未満)、子宮内胎児死亡、先天性異常のリスクが高くなります。
双胎妊娠は単胎妊娠と比べると、
こういった合併症のリスクが約10倍高くなり、
更にご夫婦の年齢が高くなるほどより慎重な妊娠経過管理が必要となります。
学会の会告により、
35歳以上の女性または2回以上続けて妊娠不成立であった女性に対して2個移植が許容されていますが、
当院ではこういった双胎のリスクを考慮し、患者さま一人一人の身体の状態や治療歴から移植胚数を提案させて頂きます。
もし、気になること不安に思うことがありましたら、いつでもご相談下さい。















